Allergie e intolleranze alimentari
Negli ultimi decenni, le malattie allergiche da inalanti e alimenti sono aumentate in modo esponenziale.
L’uomo odierno deve confrontarsi con una maggiore e crescente esposizione ad allergeni ambientali e alimentari, dovuta a un crescente inquinamento ambientale e a livello agroalimentare al ricorso a coltivazioni intensive e allevamenti intensivi.
La modifica delle abitudini alimentari, la ricerca di cibo pronto per l’uso hanno portato all’ingestione sempre più frequente di alimenti conservati, precotti che necessitano di additivi per la conservazione.
Il consumo abituale di bevande gasate, succhi di frutta e bevande aromatizzate intensificano l’assunzione di additivi di vario genere.
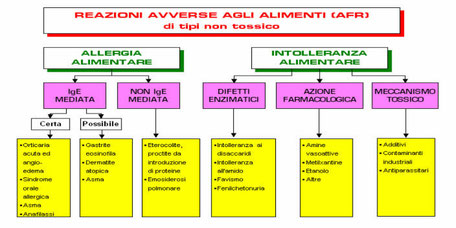
Le allergie alimentari sono reazioni anomale del sistema immunitario, poiché sono causate da anticorpi che reagiscono contro alcune proteine (dette allergeni o antigeni) contenute in alcuni alimenti.
In condizioni di normalità, le mucose dell’intestino, gli enzimi digestivi ed il microbiota impediscono a tutto ciò, che sia potenzialmente patogeno e immunogeno, di attraversare la barriera intestinale ed entrare in circolo. Nel caso di un’allergia alimentare, questo meccanismo protettivo presenta alcune falle e una quantità eccessiva di molecole, con potere antigenico, attraversa la barriera intestinale.
Per innescare la patologia allergica, queste sostanze devono essere proteine, le allergie sono sostenute da allergeni proteici o glicoproteici, e devono aver resistito alla cottura e ai fattori digestivi dell’ospite.
Gli alimenti che più spesso causano allergie alimentari sono i pesci, crostacei, frutta a guscio, il latte, le uova.
Le reazioni causate da allergeni assunti con l’alimentazione nella maggioranza di casi si presentano con la stessa sintomatologia delle altre forme di allergia: orticaria e prurito, gonfiore delle labbra e di altre parti del corpo, ostruzione della laringe, asma. Bisogna poi ricordare che diversi alimenti possono contenere antigeni comuni: per esempio l’antigene del merluzzo è presente in altri tipi di pesci. Questo determina le reazioni alimentari crociate, molte delle quali sono frequenti e sono note, come per esempio quelle dovute alle uova di diverse specie animali.
Esistono anche reazioni crociate tra alimenti ed inalanti, per esempio l’allergia alle piume ed alle uova di volatili, al polline delle graminacee ed alle arachidi o ai pomodori.
Le intolleranze alimentari non coinvolgono direttamente il sistema immunitario e generalmente sono dovute all’incapacità dell’organismo di processare correttamente un componente dell’alimento consumato, dovute a difetti enzimatici (es. intolleranza al lattosio) o di intolleranza farmacologica da amine vasoattive (tiramina, istamina, presenti in pesce conservati tipo tonno e sgombro, pesce marinato mal conservato, formaggi, vini rossi, estratti di lievito ecc) a componenti aggiunti nell’alimento quali additivi, come coloranti, conservanti, aromi, solfiti (vino, birra, succhi di frutta, frutta essicata, crostacei ), sorbati e benzoati (bevande, formaggi, marmellate, salse pronte, pesce in scatola, prodotti da forno preconfezionati), glutammato monosodico (carni in scatola, alimenti precotti, dadi per brodo), dolcificanti (aspartame, sorbitolo), addensanti (dolci, gelati, caramelle, creme, budini).
Le intolleranze sono caratterizzate da reazione anche ritardata, che tende a cronicizzare.
I disturbi causati dalle intolleranze alimentari sono dose-dipendenti, ciò significa che se un determi-nato alimento è consumato in quantità limitate, quindi al di sotto della dose massima che l'organismo è in grado di tollerare, non provocherà effetti, mentre, in quantità al di sopra di questa dose, causerà disturbi proporzionali alle quantità di cibo ingerite. Nelle allergie, invece, la reazione dell'organismo non dipende mai dalla quantità di alimento consumato e anche una piccolissima dose determina l'attivazione del sistema immunitario.
C’è una tendenza crescente nella popolazione generale senza disturbi legati al glutine a consumare prodotti senza glutine o ad aderire ad una dieta gluten-free, ipotizzando una azione benefica dalla astensione al consumo di glutine.
“Glutine” è un termine generale utilizzato per indicare un complesso proteico presente in alcuni cereali come il grano, l’orzo, il farro, la segale, il kamut e l’avena. Tale complesso è formato da glutenine e prolamine, queste ultime responsabili dell’effetto tossico nell’individuo celiaco, cioè intollerante al glutine. Le prolamine hanno alcuni domini (cioè alcune parti della loro struttura) resistenti alla degradazione da parte degli enzimi intestinali; questo fatto porta ad un accumulo di frammenti proteici relativamente grandi nell’intestino stimolando, nel celiaco, l’attivazione del sistema immunitario intestinale e provocando, di conseguenza, danno alla mucosa intestinale.
La malattia celiaca non è una semplice intolleranza ma una un’enteropatia autoimmune provocata da un’infiammazione cronica della mucosa intestinale, atrofie dei villi intestinali e numerose manifestazioni cliniche extra-intestinali.
Esiste ed è documentata la presenza di alcuni sintomi provocati dall’ingestione del glutine in individui non affetti da malattia celiaca.
Tale manifestazione di sintomi è stata chiamata sensibilità non celiaca al glutine (NCGS), oggi più comunemente conosciuta come “gluten sensitivity”, le cui cause si ipotizzano dovute a modificazioni della permeabilità della mucosa intestinale che diventa meno selettiva rispetto alla norma con conseguente maggiore permeabilità.
Si manifesta con sintomi gastrointestinali ed extra-intestinali che regrediscono evitando l’assunzione di questo complesso proteico. I sintomi gastrointestinali comprendono nausea, diarrea, gonfiore, dolori addominali e flatulenza, mentre quelli extra-intestinali includono letargia, fatica, mal di testa, “fog brain”, intorpidimento di mani e piedi e dolore muscolo-scheletrico.
La diagnosi si basa quindi su criteri di esclusione della malattia celiaca e dell’allergia al grano e su un miglioramento oggettivo dopo l’esclusione o la riduzione del glutine dalla dieta.
Oltre al glutine, altri componenti sono stati associati alla gluten sensitivity, è il caso degli inibitori dell’amilasi/tripsina (chiamati anche ATI) da grano, segale e orzo, che sono altamente resistenti e sembrano contribuire all’attivazione del sistema immunitario innato nella sensibilità al glutine non celiaca. Anche gli oligosaccaridi, disaccaridi, monosaccaridi fermentabili e polioli (FODMAP) pos-sono contribuire alla sintomatologia. In effetti, è stato dimostrato che i FODMAP potrebbero essere il principale fattore scatenante della sensibilità al glutine non celiaca in alcuni pazienti.
L’adesione a una dieta priva di glutine deve essere rigorosa e esclusiva nella malattia celiaca e nell’allergia al grano.
Nella gluten sensitivity la sospensione dell’assunzione di glutine determina il miglioramento del quadro clinico.
In soggetti sani non è giustificata l’astensione dal glutine e può portare a numerosi inconvenienti ed effetti avversi: infatti è stato dimostrato che in soggetti sani, una dieta priva di glutine provoca l’esaurimento di specie batteriche benefiche, ad esempio, i bifidobatteri, a favore di patogeni opportunisti, ad esempio, Enterobacteriaceae ed Escherichia coli.
Inoltre l’utilizzo di alimenti senza glutine fai da te e in eccesso può portare a una assunzione di prodotti senza glutine ad alto indice glicemico con effetto di rimbalzo sul metabolismo glicemico.

L’allergia al nichel è sempre più frequente, è rappresenta il 35% delle dermatiti da contatto.
Si riscontra soprattutto nelle donne per utilizzo di bigiotteria con nichel, orecchini, ma anche piercing, orologi al quale contribuiscono i cosmetici e i prodotti di igiene personale.
È importante essere consapevoli del fatto che il nichel viene introdotto nell’organismo attraverso gli alimenti e anche attraverso il fumo delle sigarette, cosmetici e altri prodotti che utilizziamo per l’igiene personale, come saponi, sciampi, profumi, deodoranti, smalti, tinture per capelli, dentifrici, ecc..
La sindrome da allergia sistemica al nichel (SNAS), presenta diversa sintomatologia, quale: extracutanea e cutanea.
I sintomi extracutanei sono: sintomi gastrointestinali (nausea, vomito, diarrea, dolori addominali, gonfiore e tensione addominale, stipsi, pirosi), sintomi respiratori (rinite e asma), sintomi neurologici (cefalea, capogiri e vertigini), sintomi generali (febbre, fibromialgia, artralgie, sindrome da stanchezza cronica, Insonnia).
I sintomi cutanei sono rappresentati dalla dermatite sistemica da contatto (DAC) con lesioni cutanee solitamente circoscritte nelle zone dell’avvenuto contatto con il metallo che variano dall’eritema alla formazione di vescicole talvolta a stampo, dalla desquamazione alle ulcerazioni accompagnate da forte prurito e bruciore nella zona interessata. Le sedi più comunemente colpite sono le pieghe dei gomiti, il collo, l’interno coscia, il palmo delle mani, i margini laterali delle dita e le piante dei piedi.
Calibrare la giusta quantità di nichel è complesso e richiede non solo la valutazione degli alimenti assunti ma anche tutti i prodotti di igiene e cosmesi che utilizza la persona.
Nel percorso nutrizionale della Allergia al nichel si procederà con una fase di disintossicazione intestinale evitando alimenti con nichel, ma anche ricchi di FODMAPS e proinfiammatori, al fine di ridurre l’infiammazione.
Pulizia, nutrizione e riequilibrio del microbiota intestinale sono fondamentali.
Per le allergie esistono dei percorsi diagnostici ben precisi e standardizzati, da effettuare esclusivamente sotto supervisione medica.
Se si sospetta un’allergia o intolleranza alimentare è sempre e comunque necessario consultare un allergologo che possa individuare gli opportuni strumenti diagnostici.
Dopo la diagnosi il Percorso nutrizionale sarà finalizzato a ripristinare l’equilibrio del microbiota intestinale nel contesto dello stato di salute globale, indirizzando la persona verso al scelta degli alimenti più indicati per la tipologia di allergia/intolleranza alimentare, con particolare attenzione ai metodi di cottura e ricette più idonei per la patologia allergica o intolleranza alimentare.
LA BUSSOLA NUTRIZIONALE: QUALI TEST?

Per la celiachia esistono dei test di primo livello che sono basati sulla ricerca di anticorpi specifici nel siero del paziente:
- dosaggio anticorpi IgA anti transglutaminasi tissutale (test di screening)
- dosaggio anticorpi anti endomisio (test di conferma)
- dosaggio anticorpi IgA e IgG anti peptidi deamidati della gliadina ( test per la fascia pediatrica e per il monitoraggio di soggetti in dieta aglutinata).
Un test che presenta un alto valore predittivo negativo, può aiutare ad escludere la presenza della malattia. La valutazione dell’assetto genetico HLA ricerca la presenza di alcune varianti geniche predisponenti alla celiachia. In assenza di tali varianti è altamente improbabile che il soggetto possa soffrire di questa patologia.
Il test è molto utile nel valutare la predisposizione genetica dei familiari di primo grado di soggetti celiaci. Nel soggetto adulto sono esami quali l’esofago-gastro-duodenoscopia le biopsie duodeno-digiunali, che permettono di confermare la diagnosi grazie all’osservazione diretta delle lesioni a livello della mucosa dell’apparato digerente.
Per l’allergia al nichel si utilizza il patch test che consiste nel porre a contatto diretto della cute un preparato che contiene nichel. Si sospetta una sindrome sistemica da nichel, dopo aver accertato la positività al patch test, è necessario procedere con una dieta di esclusione, molto complessa, seguita da un test di provocazione.
Per la diagnosi di intolleranza al lattosio si utilizza il breath test per il lattosio. Durante il test il paziente assume una dose standardizzata di lattosio: a intervalli di tempo successivi vengono analizzati i gas espirati alla ricerca di picchi di idrogeno, la cui presenza indica fermentazione intestinale del lattosio non digerito. Il breath test può anche essere eseguito per valutare il mancato assorbimento di altri zuccheri come lattulosio, xilosio, fruttosio o sorbitolo. Questi test possono sia rilevare difficoltà di assorbimento di specifici zuccheri sia indicare presenza di contaminazioni batteriche a livello dell’intestino tenue, sia individuare alterazioni del transito intestinale. La modalità di esecuzione è simile a quella del test relativo al lattosio, con la misurazione dell’idrogeno presente nell’espirato del paziente a intervalli di tempo definiti dopo il consumo di una dose standard dello zucchero in esame.
Si tratta di test che possono essere utili nell’individuare quei soggetti che potrebbero beneficiare di una dieta a basso contenuto di FODMAP, anche se ancora mancano quadri di riferimento diagnostico ben definiti per situazioni di questo tipo.
Chi vi propone test costosissimi, diversi e alternativi non validati vi porta in un labirinto che può indurre ad esclusioni di alimenti non giustificate e danno economico; al test segue una dieta di esclusione e se la dieta di esclusione è basata su risultati casuali porterà a:
- A. mascherare allergie reali;
- B. ritardare la diagnosi di malattie importanti;
- C. indurre comportamenti alterati nei confronti del cibo;
- D. Indurre carenze alimentari, per esclusione massiva di categorie di alimenti.